Разница между флегмоной и абсцессом
При абсцессе гнойный очаг чётко отграничен от окружающих тканей без тенденции к распространению.
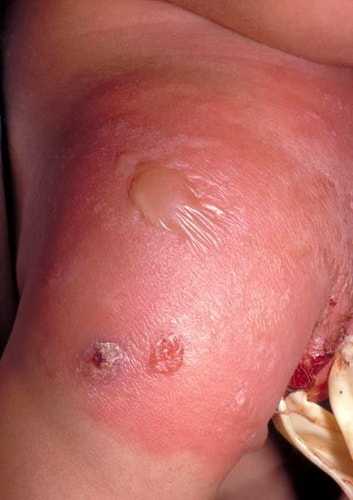
 Постинъекционный абсцесс
Постинъекционный абсцесс
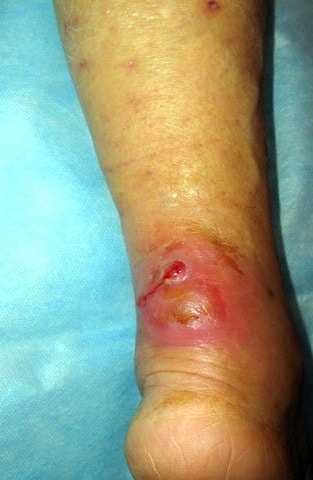 Абсцесс голени, развившийся после укуса кошки
Абсцесс голени, развившийся после укуса кошки
При флегмоне чёткого отграничения нет, а очаг имеет «ползущий» характер и очень быстро распространяется на здоровые ткани.
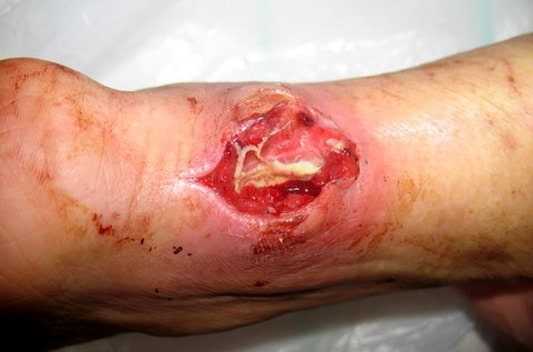 Флегмона задней поверхности голени
Флегмона задней поверхности голени
Но иногда бывают случаи, когда не просто отличить абсцесс от флегмоны, особенно в начальной стадии её формирования, в тот самый период, когда содержимое гнойной полости (сукровица, гной, фибрин) выходит из-под контроля и только начинает распространяться по окружающим тканям.
 Абсцесс, осложнившийся флегмоной мягких тканей
Абсцесс, осложнившийся флегмоной мягких тканей
Прогноз и перспективы
Зависят от тяжести инфекции и области, которая заражена.При своевременно начатом комплексном лечении (полноценная операция и адекватная консервативная терапия) перспективы и прогноз благоприятные. В запущенных случаях и при неадекватном лечении перспективы и прогноз значительно хуже, вплоть до негативных из-за крайне быстро развивающихся тяжёлых осложнений (сепсис, почечно-печёночная и сердечно-лёгочная полиорганная недостаточность).
Профилактика развития флегмоны
Заключается в своевременном и полноценном лечении любых ран и любых нагноений кожи, которое не допустит проникновения инфекции в мягкие ткани. При развитии любого нагноения (инфицированная рана, фурункул, гидраденит, абсцесс, парапроктит и т.д.) необходимо полноценное и своевременное вскрытие гнойника + адекватная санация и дренирование гнойной полости.
Лечение
Наличие сформированного абсцесса всегда является показанием к оперативному вмешательству. Для доступа к абсцессу используют наиболее короткий и малотравматичный путь, учитывая особенности анатомической области.
Гнойник вскрывают, удаляют гнойно-некротическое содержимое, рассекают все перемычки, тем самым обеспечивая беспрепятственный отток из всех возможных «карманов» гнойной полости. В последующем её инстиллируют антисептическими фармсредствами и устанавливают дренаж до полного очищения полости.
В послеоперационном периоде местное лечение осуществляется по методикам лечения гнойных раневых процессов. Небольшие и легкодоступные поверхностные абсцессы можно удалять в пределах здоровых тканей, не нарушая целостности оболочки гнойника, с последующим ушиванием раны.
Относительно большое распространение получила методика пунктирования и дренирования абсцессов, сформировавшихся во внутренних полостях и органах, под прицельным контролем УЗИ. В подобных случаях полость абсцесса вводится дренажная трубка, через которую в дальнейшем проводятся инстилляции антисептическими растворами с локальным применением антибиотиков.
Развитие патологического процесса регулярно оценивается при помощи ультразвукового исследования, проявлений клинической симптоматики.
Общее лечение включает антибактериальную фармакотерапию, детоксикацию (в случае прогрессирования процесса с выраженным интоксикационным синдромом). После стихания воспалительного процесса проводится иммунокоррегирующая терапия.
Лечение травмированных участков в фазе грануляции
Методы обработки могут быть внешними (нанесение растворов и мазей), хирургические (наложение швов для стягивания ран), физиотерапевтические (воздействие со стимуляцией эпителизации), народные методы (применяются после согласования с лечащим врачом).
Лечить патологические нарушения грануляций самостоятельно опасно. Данная ткань чувствительна и легко повреждается. После обработки врач поверх накладывает сухие стерильные повязки, которые впитывают излишки экссудативного выпота и предотвращают от внешних факторов.

Медикаментозное
Терапия раны в фазе грануляции лекарственными препаратами включает местное нанесение:
- орошение ранений теплыми растворами для обеспечения антисептики, вымывания слущенных частиц и стимуляции эпителизации (перекись водорода 3%, изотонический хлорида натрия, перманганат калия в небольшом количестве);
- нанесение медикаментозных средств, которые стимулируют заживление раны, подсушивают и предотвращают образование эрозий (Ацербин, Солкосерил, Геможериват, Эбермин, Гиалуронат цинка).
Хирургическое
При формировании гнойного экссудата, затекания гноя в смежные полости организма применяют хирургическое вмешательство в фазе грануляции раны. В ходе операции выполняют разрез.
Удаляют гнойное содержимое путем дренирования, иссечение некротизированных участков, промывание антисептическими растворами с дальнейшим наложением швов для ускорения заживления.
Физиотерапия
Гранулирующие повреждения, которые медленно заживают, подвергают физиотерапевтическому лечению. Наиболее благоприятно в данной фазе ультрафиолетовое облучение. Под воздействием которого происходит очищение поверхности раны от патогенной микрофлоры, ускорение регенерации вялогранулирующей ткани.
Народные методы
При наличии ран небольшого размера в фазе грануляции, без осложнений и после консультации врача возможно лечение при помощи рецептов народной медицины:
- масло из зверобоя: смешать 50 г сухого растения и 350 г любого растительного (оливковое, подсолнечное, кукурузное);
- сосновая живица, в чистом виде накладывают на ранение под повязку в фазе грануляции.
https://youtube.com/watch?v=YqihSVK_mM8
Лечение
В период применения исключительно консервативной терапии костно-суставного туберкулеза борьба с Н. осуществлялась с помощью паллиативных средств. Т. П. Краснобаев (1947) и др. считали, что ведущая роль в лечении Н. принадлежит пункциям, к-рые выполняли по определенной методике (рис. 4) с последующим промыванием полости различными антисептическими средствами. Эта леч. тактика оказалась мало состоятельной даже в последующем, когда открылись широкие возможности применения специфических противотуберкулезных препаратов. Расчет на ликвидацию Н. без удаления основного очага в кости не оправдался, как и расчет на его спонтанное излечение. Кардинальное решение проблемы лечения Н. стало возможным только с развитием радикальной хирургии костно-суставного туберкулеза.
Большинство современных авторов рекомендует применять при Н. оперативное лечение с ликвидацией туберкулезного очага в кости — абсцессэктомию и абсцессотомию, к-рые проводят на фоне антибактериальной и общеукрепляющей терапии. Полное удаление Н. вместе с капсулой (абсцессэктомия) выполнимо не при всех его локализациях. Операция, как правило, не представляет трудностей на конечностях, но при спондилите, в частности поясничном, вследствие обширности вмешательства нельзя исключить опасности повреждения соседних органов. При нек-рых же локализациях Н. эта операция технически просто неосуществима. Абсцессотомия (удаление содержимого Н. и его пиогенной оболочки) — более щадящее вмешательство, она обеспечивает не худшие результаты и является менее опасной. В 1953 г. П. Г. Корнев впервые применил абсцессотомию по типу предложенной им ранее (1948) укорачивающей фистулотомии с одновременным кюрета-жем туберкулезных очагов в телах позвонков. Оперативные вмешательства такого рода оказались более эффективными, чем пункции Н.
Этиология и патогенез
Основным возбудителем гнойной инфекции является стафилококк в виде монокультуры или в ассоциации с другими микробами (кишечная палочка, протей, стрептококк и др).
Чаще всего возбудитель инфекции проникает извне (экзогенная инфекция), хотя имеют место и случаи эндогенной инфекции. Возможен занос инфекции из соседних или отдаленных органов: одонтогенные Абсцессы; пара- и перитонзиллярные АбсцессЫ; поддиафрагмальные Абсцессы — при наличии очагов гнойного воспаления в органах грудной полости; метастатические Абсцессы легких, головного мозга, почек и ряд других. Попадание некоторых химических веществ (напр., керосина) в ткани приводит к развитию так называемых асептических АБСЦЕССОВ, если в зону возникшего некроза не внедряется инфекция. Причиной Абсцесса может быть введение в ткани концентрированных растворов лекарственных веществ — 25% раствора сульфата магния, кордиамина и т. д.
Известны случая развития Абсцесса у детей после введения дифтерийного, скарлатинозного анатоксинов, вакцины полиомиелита и даже антибиотиков. Патогенетическим фактором развития АБСЦЕССОВ различных локализаций, как правило, является гнойное воспаление (см.), которое приводит к расплавлению тканей и иногда к некрозу и отторжению омертвевших тканей — секвестрации. Образовавшиеся тканевые секвестры находятся в полости А. и могут подвергаться в дальнейшем ферментативному расплавлению (см. Секвестр, секвестрация).
Особенностью Абсцесса как отграниченного гнойного процесса является наличие пиогенной мембраны — внутренней стенки гнойника, выстланной грануляционной тканью. Пиогенная оболочка отграничивает гнойно-некротический процесс и продуцирует экссудат. Способность окружающих тканей создавать грануляционную оболочку является проявлением нормальной защитной реакции организма, направленной на изолирование гнойного процесса. Это проявление неспецифической реактивности, которая определяется нормальным состоянием физиологических систем здорового организма. При наличии тяжелых заболеваний (алиментарная дистрофия, авитаминоз, сахарный диабет, злокачественные опухоли и др.) способность организма отграничивать гнойное воспаление путем создания грануляционного вала нарушается и пиогенная мембрана носит прерывистый характер или вовсе не образуется (И. В. Давыдовский, 1969). В этих случаях полного отграничения процесса не происходит, и он принимает разлитой характер.
Фурункулы
Фурункул — это гнойно-некротическое острое воспаление волосяного фолликула и сальной железы, переходящее иногда на окружающую клетчатку. Фурункулы могут появляться на любом участке кожи, кроме ладоней и подошвы. Чаще всего они локализуются на лице, шее, предплечьях, спине, тыле кисти, ягодицах.
Фурункулез — это процесс появления множественных фурункулов в разных частях тела. При местном фурункулезе фурункулы локализуются в одной анатомической области. Хронический (рецидивирующий) фурункулез развивается в течение нескольких лет с большими периодами ремиссии.
Основным возбудителем фурункулеза является золотистый стафилококк. К факторам, способствующим возникновению фурункулов относятся:
- микротравмы (выдавливание угрей, расчесы, царапины и т. д.);
- избыточные загрязнения кожи;
- несоблюдение правил гигиены кожи;
- наличие кожных заболеваний (фолликулитов, себореи и т. д.);
- снижение защитных реакций организма (иммунитета), обусловленных нарушением метаболизма и разными заболеваниями (иммунодефицитные состояния, авитаминозы, сахарный диабет и т. д.).
В течении развития фурункулеза выделяют несколько стадий:
- Стадия инфильтрации. Возбудитель проникает в волосяной фолликул, что ведет к развитию воспаления. В устье внедрения формируется инфильтрат, содержащий нейтрофильные лейкоциты, микроорганизмы, фибрин. В эту стадию процесс может быть обратимым, воспаление постепенно стихает.
- Стадия сухого некроза. Воспаление распространяется на сосочковый слой кожи и сальную железу, развивается некроз волосяного фолликула.
- Стадия абсцедирования. Вокруг некротического стержня образуется гной. При разрушении эпидермиса гнойный экссудат выходит наружу, выходит некротический стержень.
- Стадия заживания. Дефекты тканей заполняются грануляционной тканью, которая заживает за 3-4 дня с постепенным формированием рубца.
В начале заболевания появляются жалобы на зуд, покалывания в зоне волосяного фолликула, появляется болезненный узелок, который быстро превращается в воспалительный инфильтрат до 2-3 см в диаметре, кожа над инфильтратом гиперемирована. С развитием воспаления боли усиливаются. Могут появиться головная боль, недомогание, субфибрильная температура. На участках с рыхлой подкожной клетчаткой развивается выраженный отек (лицо, мошонка). В носу, слуховом проходе развитие фурункула сопровождается сильным болевым синдромом. Самостоятельное вскрытие фурункула наступает на 3-4 сутки, отторгаются некротический стержень, остатки волоса, выделяется небольшое количество гноя. После вскрытия воспалительные явления стихают и начинается заживление. На месте фурункула образуется белесоватый рубец.
Осложнения фурункулеза:
- абсцессы и флегмоны подкожной жировой клетчатки;
- лимфангит, лимфаденит;
- артриты;
- тромбофлебит;
- арохноидит;
- менингит.
При развитии осложнений бурно развивается клиническая картина. Сильно страдает общее состояние пациента, температура повышается до 40-41° С. На стороне поражения наблюдается выраженный отек, могут определяться болезненные тромбированные вены. При переходе процесса на головной мозг появляются признаки раздражения мозговых оболочек. Возможно нарушение зрения.
Виды гранулирующей раны
Процесс с замедленным заживлением или, наоборот, с разрастаниями вне краев требует лечения в отделении хирургии. Скорость заживления раневой поверхности с образованием грануляций зависит от исходного состояния организма, регенераторных возможностей и наличия осложнений.
Вялотекущий процесс заживления раны: массивные кровопотери или ослабленные иммунные силы организма. Гипертрофический: разрастания грануляционной ткани вследствие нарушения процесса эпителизации.
Гипергрануляция
Развитие патологии гипергрануляция раны с формированием бугристых наслоений, которые могут врастать в здоровые ткани и, если атипичные не удалять, воспалительный процесс распространяется. Гипертрофические грануляции нависают над краями раневого очага, замедляя эпителизацию. Удаление проводит врач-специалист. При попытке самостоятельного устранения можно сильно травмировать поверхностные, глубокие слои раны или спровоцировать кровотечение.
Для восстановления и заживления врач иссекает излишки грануляций или прижигает концентратом нитрата серебра, раствором марганцовки.
Вялогранулирующая
Процесс грануляции замедляется:
- недостаточном кровоснабжении;
- отсутствии адекватной оксигенации поврежденной ткани;
- в стадии декомпенсации органов, систем;
- повторном наслоении патогенной микрофлоры;
- иммунодефиците.
Раневая поверхность бледная, синевато-багровая, отсутствует сокращение, тургор снижен в очаге повреждения. Грануляционная ткань становится патологически тонкой, а поверхность покрывается налетом фибрина и гноя – это свидетельствует о развитии такой патологии, как вялогранулирующая рана.
Абсцесс
Абсцесс (латынь abscessus — нарыв; синонимы: гнойник, апостема) — отграниченное скопление гноя в различных тканях и органах. Абсцесс следует отличать от эмпиемы — скопления гноя в полостях тела и полых органах — и флегмоны — разлитого гнойного воспаления тканей.
Этиология и патогенез.
Основным возбудителем гнойной инфекции является стафилококк в виде монокультуры или в ассоциации с другими микробами (кишечная палочка, протей, стрептококк и другие).
Чаще всего возбудитель инфекции проникает извне (экзогенная инфек¬ция), хотя имеют место и случаи эндогенной инфекции. Возможен занос инфекции из соседних или отдаленных органов: одонтогенные абсцессы; пара- и перитонзиллярные абсцессы; поддиафрагмальные абсцессы — при наличии очагов гнойного воспаления в органах грудной полости; метастатические абсцессы легких, головного мозга, почек и ряд других. Попадание некоторых химических веществ (например, керосина) в ткани приводит к развитию так называемых асептических абсцессов, если в зону возникшего некроза не внедряется инфекция. Причиной абсцесса может быть введение в ткани концентрированных растворов лекарственных веществ — 25% раствора сульфата магния, кордиамина и так далее.
Известны случаи развития абсцессов у детей после введения дифтерийного, скарлатинозного анатоксинов, вакцины полиомиелита и даже антибиотиков. Патогенетическим фактором развития абсцесса различных локализаций, как правило, является гнойное воспаление, которое приводит к расплавлению тканей и иногда к некрозу и отторжению омертвевших тканей — секвестрации. Образовавшиеся тканевые секвестры находятся в полости абсцесса и могут подвергаться в дальнейшем ферментативному расплавлению.
Особенностью абсцесса как отграниченного гнойного процесса является наличие пиогенной мембраны — внутренней стенки гнойника, выстланной грануляционной тканью. Пиогенная оболочка отграничивает гнойно-некротический процесс и продуцирует экссудат. Способность окружающих тканей создавать грануляционную оболочку является проявлением нормальной защитной реакции организма, направленной на изолирование гнойного процесса. Это проявление неспецифической реактивности, которая определяется нормальным состоянием физиологических систем здорового организма. При наличии тяжелых заболеваний (алиментарная дистрофия, авитаминоз, сахарный диабет, злокачественные опухоли и других) способность организма отграничивать гнойное воспаление путем создания грануляционного вала нарушается и пиогенная мембрана носит прерывистый характер или вовсе не образуется (И. В. Давыдовский, 1969). В этих случаях полного отграничения процесса не происходит, и он принимает разлитой характер.
|
Рис. 1. Острый абсцесс. Участок ткани, инфильтрированный гнойным экссудатом. Скопление лейкоцитов по периферии абсцесса (1). |
Патологическая анатомия
Абсцесс всегда возникает либо в уже погибших тканях, в которых нарастают микробно-химические процессы аутолиза (например, при травме), либо в живых тканях, подвергающихся сильному микробному воздействию (например, при инфекциях). По характеру течения Абсцесс может быть острым и хроническим.
В начальном периоде формирования Абсцесс инфильтрируется воспалительным экссудатом и лейкоцитами ограниченный участок ткани. Постепенно под влиянием ферментов лейкоцитов ткань подвергается расплавлению, и образуется полость, заполненная гнойным экссудатом. Форма полости может быть как простой округлой, так и сложной, с многочисленными карманами.

Рис. 1. Острый абсцесс. Участок ткани, инфильтрированный гнойным экссудатом. Скопление лейкоцитов по периферии абсцесса (1).

Рис. 2. Хронический абсцесс легкого. Стенка полости образована пиогенной мембраной, состоящей на двух слоев: 1 — внутренний слой (грануляции и обрывки некротизированной ткани); 2 — наружный слой (зрелая соединительная ткань).
Стенки Абсцесса в ранней стадии его формирования покрыты гнойно-фибринозными наложениями и обрывками некротизированных тканей. В дальнейшем по периферии Абсцесса развивается зона демаркационного воспаления, составляющий ее инфильтрат служит основой для формирования пиогенной мембраны, образующей стенку полости (рис. 1). Пиогенная мембрана представляет собой богатый сосудами слой грануляционной ткани. Постепенно в той ее части, которая обращена в сторону окружающих Абсцесс тканей, происходит созревание грануляций. Таким образом, если Абсцесс приобретает хроническое течение, в пиогенной мембране образуются два слоя: внутренний, обращенный в полость и состоящий из грануляций, и наружный, образованный зрелой соединительной тканью (рис. 2).
В различных органах Абсцессы обладают некоторыми особенностями, отражающими своеобразие строения и функции этих органов. Так, при Абсцессе печени в его содержимом имеется примесь желчи; возникают участки эпителизации пиогенной мембраны.
АБСЦЕСС, как правило, заканчивается спонтанным опорожнением и выходом гноя на поверхность тела, в полые органы или в полости тела. Прорыв Абсцесса на поверхность тела или в полый орган при условии хорошего дренирования гнойной полости и отсутствии рубцовой капсулы нередко ведет к ликвидации полости Абсцесса путем рубцевания. Сравнительно редко Абсцесс подвергается инкапсуляции. При этом гной сгущается, выпадают кристаллы холестерина, вокруг Абсцесса образуется толстая рубцовая капсула, содержащая ксантомные клетки. Иногда АБСЦЕССЫ, возникающие вокруг животных паразитов, подвергаются петрификации.
Если сообщение Абсцесса с поверхностью тела недостаточно или имеются другие причины, препятствующие спадению стенок полости Абсцесса, то после его опорожнения формируется свищ (см.) — узкий канал, выстланный грануляционной тканью или эпителием, который соединяет полость А. с поверхностью тела или с просветом полого органа. Свищ часто возникает в тех случаях, когда в полости Абсцесса содержатся инородные тела или секвестры.
При некоторых заболеваниях вследствие особенностей гноя он может активно расплавлять окружающие ткани, распространяться по межтканевым щелям и скапливаться в местах, отдаленных от первичной локализации АБСЦЕССА, например так называемые холодные Абсцессы (натечники), характерные для туберкулеза, которые также могут опорожняться через свищевые ходы.
Клиническая картина
Клиническая симптоматика абсцесса, как и любого гнойного заболевания, подразделяется на местную и общую.
Общеклиническая симптоматика обусловлена выраженностью интоксикации продуктами распада тканей и микроорганизмов, продуктами их жизнедеятельности, что зависит от размеров и локализации гнойного очага, патогенности инфекционного агента.
Необходимо отметить, что определяющим для выбора методики лечения является температурная реакция. Регистрация температурной кривой гектического характера подтверждает формирование полости с гнойно-некротическим содержимым.
Локальные проявления зависят, главным образом, от места расположения абсцесса. Поверхностно расположенные абсцессы диагностировать легко: при осмотре и пальпации определяется воспалительный инфильтрат различных размеров, кожа над которым гиперемирована, иногда определяется симптом флюктуации (зыбления). Больного беспокоит выраженная, иногда пульсирующая, боль в области абсцесса.
Абсцессы внутренних органов (легкого, печени, мозга) наряду с общеинтоксикационными проявлениями отличаются своеобразной клинической симптоматикой в зависимости от пораженного органа.
Диагностика и дифференциальная диагностика
Поверхностно образовавшиеся абсцессы не представляют сложностей для диагностики. Внутриорганные абсцессы необходимо дифференцировать с новообразованиями, кистами, в том числе и паразитарными, гематомами.
Получение гнойного содержимого при проведении диагностического пунктирования позволяет достоверно подтвердить диагноз сформировавшегося абсцесса.
По внешнему виду гнойного содержимого, полученного при пунктировании, можно сделать предположение о возбудителе, спровоцировавшем заболевание. Густой желтый гной – стафилококк, грязно-серый – анаэробная неклостридиальная инфекция.
В случае расположения абсцесса в глубине тканей диагностика становится более затруднительной, так как локальные проявления воспаления могут быть малозаметными или вообще отсутствовать. В подобных случаях значительную помощь оказывает ультразвуковая диагностика, компьютерная томография.
Что вызывает флегмону, причины
Причиной развития флегмоны является проникновение, активное развитие и распространение инфекции. В результате чего формируется гнойное расплавление тканей (жировой, мышечной, и т.д.) с повреждением близлежащих органов (стенки сосуда, кишки, почки и т.д.).Флегмона обычно вызывается бактериями: чаще аэробными, такими как стрептококки, золотистый стафилококк и т.д, реже анаэробами (образующими споры).
Другие факторы, которые влияют на развитие флегмоны:
- наличие хронической интоксикации за счет хронического воспаления, отравления, приема химиопрепаратов, лучевой болезни,
- обширные тяжелые травмы,
- состояние иммунитета пациента,
- вирулентность бактерий (способность вызвать заболевание).
Бактерии могут проникнуть через царапину, укус насекомого или травму с образованием флегмоны прямо под кожей. Также могут перемещаться с током крови из воспаленного органа (абсцесс почки, легкого, печени, аппендикулярный абсцесс, параректальный абсцесс и т.д.).
Бактерии могут также прикрепляться к стенке внутреннего органа, такого как стенка желудка или аппендикс, и образовывать флегмону.
Люди с ослабленной иммунной системой могут быть особенно уязвимы для формирования флегмоны.
Симптомы и проявления флегмоны
Различаются в зависимости от места и тяжести инфекции.Основными симптомами являются покраснение кожи и отек в месте воспаления.
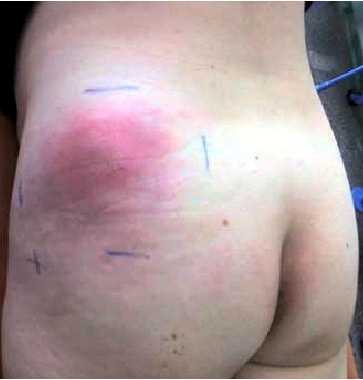
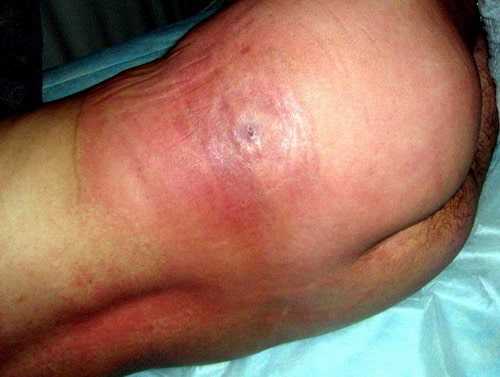 Флегмона мягких тканей на фоне прогрессирующего абсцесса
Флегмона мягких тканей на фоне прогрессирующего абсцесса
Пораженная часть тела чувствительна к прикосновениям и болит. К этому симптому позже добавляется лихорадка. Могут возникать опухшие связанные лимфатические узлы.
Проявления флегмоны кожи
- покраснение кожи
- воспаление
- блезненный отек тканей
- опухшие лимфатические узлы
- повышенная локальная температура
- усталость
- лихорадка
- головная боль
Внутренние органы
Флегмона может поражать любой внутренний орган. Симптомы могут варьироваться в зависимости от органа и конкретных бактерий.
- нарушение функции органа
- боль в животе
- лихорадка
- озноб
- тошнота
- рвота
- понос
- кишечная непроходимость
- повышенная температура тела
- потеря аппетита
- увеличение жажды
- потоотделение
- увеличение лейкоцитов (лейкоцитоз)
Натечник
Статистика. Натечник является характерной особенностью костно-суставного туберкулёза (смотри полный свод знаний Спондилит, Туберкулёз костей и суставов). Частота образования Натечник у больных костно-суставным туберкулёзом широко колеблется в зависимости от локализации процесса и состояния больных. По материалам П. Г. Корнева (1959), Натечник чаще всего наблюдается у больных туберкулёзом позвоночника (60%), туберкулёзным кокситом (38%), туберкулёзом локтевого сустава (25%), коленного сустава (20%) и плечевой кости (19%).
Патологическая анатомия характерна для туберкулёзного процесса. При гисто л. исследовании находят специфические клеточные элементы по типу гранулемы с творожисто-некротическим распадом, гнойным расплавлением и образованием на её месте полости, окружённой оболочкой из туберкулёзных грануляций.
Клиническая картина характеризуется общими и местными симптомами. Общая симптоматика обусловлена интоксикацией продуктами распада поражённых туберкулёзом тканей, особенно при больших скоплениях гноя, и проявляется снижением общего тонуса больного, ухудшением его состояния, потерей аппетита, падением веса, повышением температуры тела, иногда до 38,5°, нередко изменением английский показателей (анемия, ускоренная РОЭ, сдвиг лейкоцитарной формулы влево без заметного лейкоцитоза).
Эти явления чаще возникают при формировании глубоко расположенного Натечник с выраженной реакцией окружающих его тканей, например, при коксите или спондилите.
Местные изменения при Натечник характеризуются наличием безболезненной припухлости с положительным симптомом зыбления; кожа над припухлостью обычно не изменена. При наклонности Натечник к прорыву кожа над ним приобретает глянцевитость и красноватый цвет без заметного повышения местной температуры. Глубоко расположенные Натечник, содержащие сгустившийся гной, пальпируются труднее, флюктуация в них выражена слабо, поэтому диагностика их затруднена.






























