Симптомы ишалгии и результаты обследований
Ишиас может начаться либо внезапно при физической нагрузке, либо постепенно. Боль при ишалгии имеет ноющий и острый характер и иррадиирует по широкой линии от средней или нижней части ягодицы, распространяясь дорсолатерально в бедро при компрессии L5 нервного корешка и кзади при компрессии S1. При компрессии L4 боль локализуется в переднебоковой области бедра и может быть ошибочно отнесена к заболеванию тазобедренного сустава. Если боль в нервных корешках распространяется ниже колена, ее локализация соответствует поверхностному сенсорному распределению пораженного спинномозгового корешка.
Ишиас обычно бывает односторонним, что соответствует общей дорсолатеральной конфигурации разрыва диска и фораминальному стенозу вследствие остеоартрита позвоночника. Может быть двусторонняя боль при центральной грыже межпозвонкового диска, поясничном стенозе или спондилолистезе.
Боль в пояснице различной степени тяжести сопровождает ишиас, но не является его постоянным признаком. Боль в области L5–S1 или в верхнем крестцово-подвздошном сочленении характерна для разрыва диска. Усиление болей в спине и появление ишалгии при кашле, чихании, натуживании или других формах пробы Вальсалва предполагает разрыв диска.
В зависимости от размера разрыва, пациент может принять причудливую позу вентрофлексии и уменьшить или усилить поясничный лордоз, сводя к минимуму давление на корешок. Двусторонний ишиас, который возникает при ходьбе и симулирует сосудистую хромоту, является результатом сдавления корешков конского хвоста. Такая компрессия известна как нейрогенная хромота (синдром Вербиста) или синдром перемежающейся хромоты.
У пациентов могут быть парестезии в дерматомальной части нервного корешка, но сенсорные симптомы и признаки не выражены. Слабость присутствует менее чем у половины пациентов, редко бывает настолько выраженной, что вызывает свисание стопы (в случаях радикулопатии L5) или выраженный наклон таза вниз при ходьбе (в случаях слабости ягодичных мышц из-за сдавления S1). Компрессия нервного корешка S1 обычно связана со снижением или потерей ахиллова рефлекса, а компрессия L3 или L4 связана с вариабельным снижением коленного рефлекса. Компрессия L5 вызывает непостоянные изменения рефлексов. Часто возникают непредвиденные вариации этих рефлекторных паттернов.
Рефлекторные нейродистрофические и нейроваскулярные синдром
Одной из самых частых причин болей в верхней конечности являются брахиалгии в картине шейных рефлекторных нейродистрофических и нейроваскулярных синдромов. Во всех этих вариантах источником болевой импульсации являются рецепторы фиброзного кольца позвоночного диска, задней продольной связки, капсул суставов и т.д. При этом собственно болевые ощущения имеют несколько закономерностей:
• ноющий характер;
• иррадиация в затылок, плечо, предплечье и кисть;
• усиление болей при движениях в шее или длительном позном напряжении.
Вышеперечисленные формы брахиалгий могут наблюдаться в картине нескольких синдромов. При существующем многообразии нейроваскулярных, нейрорефлекторных и нейродистрофических синдромов, сопровождающихся болями в верхней конечности, в клинической практике наиболее часто встречаются лишь некоторые из них.
1) Плечелопаточный периартроз («замороженное плечо»). Основные проявления этого синдрома связаны с первичными изменениями в позвоночнике при остеохондрозе, которые приводят к нейродистрофическим расстройствам в тканях плечевого сустава. Однако в ряде случаев сходную картину может давать адгезивный капсулит, когда «замороженное плечо» формируется на фоне хронического фиброзного воспаления капсулы плечевого сустава. Клинические проявления заключаются в основном в боли и ограничении движений в плечевом суставе. Болевые ощущения в основном локализуются в области плечевого сустава, однако могут иррадиировать в шею, плечо и лопатку. Ограничение движений в плечевом суставе связано с развитием приводящей контрактуры мягких тканей плеча, возникающей в результате длительного перенапряжения различных мышц, связок и фасций. На начальных стадиях заболевания ограничение движений обусловлено болью, вызывающей в свою очередь повышение тонуса приводящих мышц. На следующих этапах в патологический процесс включаются дистрофические изменения в периартикулярных тканях. При этом активные движения резко ограничены, тогда как объем пассивных движений, особенно во фронтальной плоскости, несколько больше. Течение плечелопаточного периартроза часто заканчивается излечением в течение нескольких месяцев. Терапевтические мероприятия включают применение анальгетиков, различных вариантов новокаиновых блокад, акупунктуры, а также активное физиотерапевтическое лечение.
2) Нередко картина плечелопаточного периартроза возникает в сочетании с отеком и вегетативно-трофическими изменениями в области кисти и лучезапястного сустава. Эти расстройства встречаются значительно реже, однако протекают они значительно тяжелее. Описанный симптомокомплекс называют синдром плечо–кисть (Педжета–Шреттера). Болевой синдром возникает в начале заболевания, и достаточно быстро формируются вегетативные и трофические изменения: кисть становится припухшей, болезненной при пальпации, синюшной, горячей. Болевой синдром может регрессировать на фоне развивающихся дистрофических изменений в связочном и костном аппарате.
3) Боль в верхней конечности может быть одним из проявлений синдрома передней лестничной мышцы (скаленус – синдром, синдром Наффцигера) или синдрома малой грудной мышцы (пекталгический синдром). В обоих случаях клиническая картина обусловлена рефлекторными мышечно-тоническими нарушениями в лестничной или малой грудной мышцах и связанным с ними сдавлением плечевого сплетения и подключичной артерии. Основные проявления – боль и отечность в руке, позже присоединяются гипалгезия и слабость в ульнарно расположенных образованиях кисти и предплечья. Характерны разнообразные чувствительные нарушения (онемения и парестезии), слабость в локтевом отделе кисти, вегетативно-трофические расстройства (бледность, акроцианоз, потливость кистей, трофические изменения кожи, ногтей). При этом нередко при пальпации малой грудной и передней лестничной мышц удается выявить активные триггерные точки с характерной иррадиацией боли в грудь, плечо, кисть, лопатку.
4) Интенсивная боль в плече является характерным симптомом невралгической амиотрофии (синдром Персонейджа–Тернера). Заболевание чаще развивается остро вслед за перенесенной инфекцией, после вакцинации или введения сыворотки. Первым симптомом, как правило, является острая боль, а спустя несколько дней развиваются вялые парезы мышц плечевого пояса. Одним из характерных феноменов невралгической амиотрофии является частота билатерального поражения мышц плеча, реже предплечья и высокий темп развития амиотрофий. В целом прогноз заболевания благоприятный – возможен полный регресс в течение нескольких месяцев.
Лечение
После постановки диагноза невропатолог назначает пациенту комплекс процедур, которые помогут в борьбе с радикулопатией. В первую очередь рассматривается консервативная терапия. Если после терапевтического курса пациент не добился желаемого результата, его направляют на хирургическую операцию.
При возникновении острой формы патологии больному требуется соблюдать постельный режим 4-5 дней, пока прострелы и боль станут менее выраженными. За течением острой формы должен наблюдать лечащий врач, поэтому лечение лучше проводить в стационаре. Если такой возможности нет, то больному следует обеспечить полную неподвижность и покой.
Во время пребывания в стационаре пациенту назначаются физиотерапевтические процедуры: электрофорез, мануальная терапия и магнитотерапия. Все они влияют на метаболические процессы, активизируя приток крови к позвоночнику и повышая проводимость нервного импульса. Одна процедура не окажет лечебного эффекта, поэтому больному в обязательном порядке необходимо пройти полный курс физиотерапии.
Достаточно 12-15 сеансов мануальной терапии, чтобы начался процесс восстановления.
Помимо физиотерапевтических методов медицинские работники следят за питанием пациента. Из рациона убирают следующие продукты: спиртные и газированные напитки, специи, соль и сладкое, острую пищу и копчености, жирную еду
Некоторые продукты могут усиливать воспаление, другие же – снижают его, поэтому рациону уделяется такое внимание
Медикаментозная терапия – ключевой этап в купировании острой боли. С помощью уколов, таблеток, капсул и других лекарственных форм пациент уменьшает выраженность болевого синдрома. Все медикаменты назначаются врачом после диагностики пациента, так как на некоторые препараты у больного может быть аллергическая реакция.
Наиболее распространёнными лекарственными средствами при радикулопатии считаются:
- обезболивающие – группа средств, большую часть которой занимают НПВС (нестероидные противовоспалительные средства) и анальгетики (Баралгин, Кетопрофен, Мовалис);
- наркотические анальгетики – группа препаратов, которые действуют на ЦНС больного и выписываются врачом в запущенных случаях, при выраженном болевом синдроме (Налбуфин, Тебаин и другие);
- миорелаксанты – медикаменты, которые снижают мышечный тонус и убирают спазмы мышц в пораженном участке (Мидокалм, Сирдалуд);
- новокаиновые и лидокаиновые блокады позвоночника – инъекции, которые производятся непосредственно в очаг воспаления для купирования острой иррадиирующей боли;
- успокаивающие и снотворные препараты – лекарства, назначающиеся при расстройствах нервной системы больного, бессоннице и стрессах.
Обезболивающие и противовоспалительные препараты не способны вылечить саму патологию. Они лишь снижают выраженность симптоматики. То же касается миорелаксантов и блокад.
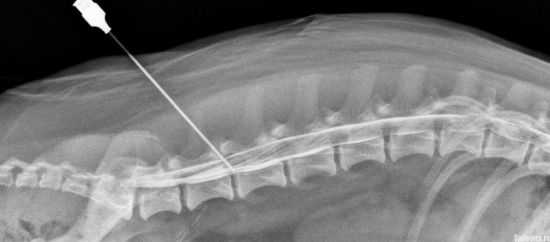 Блокада пораженной области позвоночника проводится под местным наркозом и в тех случаях, когда боль мешает нормально передвигаться, дышать и делать другие естественные процедуры
Блокада пораженной области позвоночника проводится под местным наркозом и в тех случаях, когда боль мешает нормально передвигаться, дышать и делать другие естественные процедуры
Радикальная терапия
Радикальное лечение корешкового синдрома поясничного отдела проводится в том случае, когда обезболивающие препараты больше не купируют боль, а функциональность конечностей полностью нарушена. В основном, это состояние паралича нижних конечностей и обострение грыжи межпозвоночных дисков.
Операция проводится только после того, как пациент пройдет полную диагностику на выявление противопоказаний и сопутствующих болезней. При наличии межпозвоночной грыжи проводится хирургическая операция по удалению образования и зачистки пораженного участка. Вся процедура проходит под общим наркозом.
Лечение
Существует несколько способов, чтобы убрать патологические уплотнения:
- мануальная терапия;
- вытяжение позвоночника;
- лечебные упражнения (ЛФК);
- физиолечение;
- прием лекарственных препаратов;
- массаж.
Основным методом является мануальная терапия. Остальные мероприятия тоже достаточно эффективны, но используются в качестве дополнительных.
Растяжение и сдавливание болезненных тяжей приводит к их деактивации. После нескольких сеансов локальные уплотнения под кожей уже не прощупываются и не болят.
Мануальные терапевты с успехом используют метод постизометрической релаксации (ПИР) для воздействия на локальный мышечный гипертонус.
Лекарства назначаются лишь в крайних случаях, при острых болях. Это могут быть миорелаксанты, антидепрессанты, снотворные и бензодиазепины. Среди физиотерапевтических методик особенно эффективны лазер, фото- и вакуумтерапия.
Специалисты нашего центра наработали большой опыт в лечении триггерных точек. Они быстро и надолго избавят вас от мучительных болей за несколько сеансов. Вам назначат курс лечебных процедур после тщательной диагностики и с учетом индивидуальных особенностей.
У нас в центре «БолиВспине» для лечения триггеров применяется два высокоэффективных метода:
- миофасциальный массаж с ишемической прессурой (это фактически точечный массаж с надавливанием на триггер и удержанием 40-90 секунд);
- метод «сухой» иглы (введение в триггер тонкой акупунктурной иглы).
По окончании лечения вы также получите рекомендации, какие коррективы стоит внести в ваш образ жизни, чтобы продлить эффект по максимуму. Звоните и записывайтесь по телефону +375 29 628 85 82 на прием или оставьте свои данные, и мы перезвоним вам сами.
Диагноз
Клинический диагноз миофасциальной боли в принципе зависит от врача, который может предположить эту причину, как возможную, для объяснения природы боли. Миофасциальные болевые синдромы боли могут быть похожими на большое количество других заболеваний, поэтому необходимо провести адекватное обследование. Миофасциальная боль характеризуется, как не интенсивное глубокое ощущение боли, которое усиливается при работе заинтересованных мышц и стрессах, что увеличивают ригидность мышц. Характерная клиническая особенность миофасциальной боли — обнаружение триггерной точки. Это — четкий очаг локальной болезненности в пределах мышцы. Иногда боль при пальпации может распространяться и воспроизводить симптомы у пациента. Но как правило, иррадиация боли не идет по тем же путям, что и кожная иннервация корешком. Пальпация обычно выявляет веревкообразное уплотнение мышечных волокон, часто называемых “тугой связкой”. Иногда, быстрый щелчок по этой связке или прокалывание иглой триггерной точки приводят к судорожному сокращению заинтересованной мышцы. Эта конвульсивная реакция может быть выявлена только в поверхностных мышцах. Миофасциальная боль часто следует за травмой мышцы или повторяющимися нагрузками. Нередко в современных клиниках проводились многочисленные дорогостоящие обследования, прежде чем выставлялся диагноз миофасциальной боли. У некоторых пациентов с наличием четкой причины скелетно-мышечной боли (например, ревматоидный артрит), может развиться миофасциальный болевой синдром который не диагностируется так, как есть основное заболевание. У миофасциальной боли есть определенные клинические особенности, которые помогают в постановке этого диагноза. Боль, как правило, описывается, как глубокое болевое ощущение, часто с чувством скованности в вовлеченной области; иногда это рассматривается как скованность в суставах. Миофасциальная боль усиливается при нагрузке заинтересованной мышцы, стрессов, воздействия холода или постурального дисбаланса. Иррадиация от триггерной точки может быть описана, как парестезия, таким образом быть похожей на симптомы при радикулопатии (поясничной или цервикальной). Слабость мышцы, возникающее вследствие ее малой нагрузки может привести к таким симптомам, как быстрая утомляемость, нарушение координации движений, нарушения сна. Пациенты с миофасциальной болью, вовлекающей мышцы шеи и лица, могут испытывать симптомы головокружения, шума в ушах и нарушения статики.
Характерные особенности миофасциальной триггерной точки:
- Фокус болезненности при пальпации заинтересованной мышцы
- Воспроизведение жалобы на боль при пальпацией триггерной точки (с усилием около 3-кг)
- Пальпация выявляет индурацию (уплотнение) смежной мышцы
- Ограниченный диапазон движения в заинтересованной мышце
- Часто псевдослабость заинтересованной мышцы (без атрофии)
- Часто отраженная боль при длительном (~5 секунд) давление на триггерную точку.
Дифференциальная диагностика
Существует множество клинических тестов, чтобы определить, вызвана ли ишиалгическая боль компрессией диска корешка спинномозгового нерва; большинство тестов являются вариациями теста с поднятием прямой ноги (проба Лассега). У пациента в положении лежа подъем ноги с разогнутым коленом приводит к растяжению нервного корешка над протрузией диска и вызывает болевой ответ мышц по задней поверхности бедра.
Положительный тест состоит в воспроизведении или заметном усилении первоначальной боли пациента и стойком сопротивлении дальнейшему поднятию ноги. Диагноз компрессии диска вероятен, если боль иррадиирует от ягодицы ниже колена, когда угол ноги составляет от 30 до 70 градусов. Чувствительность теста на грыжу диска составляет примерно 90%, но специфичность низкая. У многих людей без патологий позвоночника наблюдается напряжение в подколенных сухожилиях и ягодичных мышцах с дискомфортом, вызываемым поднятием прямой ноги, но боль более диффузная, чем при радикулите и ишиасе. Ногу можно поднять выше, если маневр выполнять медленно. Усиление боли при тыльном сгибании стопы или большого пальца увеличивает чувствительность. Проба со скрещенными прямыми ногами (проба Файерстайна) включает подъем здоровой ноги; при положительном тесте ишиас возникает в противоположной (пораженной) ноге. Этот тест на 90% специфичен для грыжи диска на контралатеральной стороне, но нечувствителен.
Профилактика воспаления седалищного нерва
Регулярно выполняйте упражнения для укрепления спинных мышц, особенно грушевидной и большой ягодичной (их может порекомендовать и продемонстрировать физиотерапевт). Перед началом физических упражнений разомнитесь, а по окончании – потянитесь. Это пойдет на пользу мышцам и сухожилиям, увеличивая их гибкость и выносливость. Бережно относитесь к своему телу и перемещайте тяжести только в разумных пределах
Не поднимайте то, что вам кажется слишком тяжелым! Уделяйте внимание тому, чтобы всегда сидеть прямо, опираясь на спинку кресла. Позаботьтесь о поддержании веса, соответствующего вашему росту и возрасту
Радикулит
Радикулит (латынь radicula корешок + -itis) — заболевание, обусловленное поражением корешков спинномозговых нервов. Сочетанное поражение спинномозговых нервов и их корешков называют радикулоневритом. Для обозначения сочетанного поражения передних и задних корешков спинномозговых нервов в месте их соединения в общий канатик Сикаром (J. A. Sicard) и Д. А. Шамбуровым был предложен термин «фуникулит», но он не получил широкого распространения.
При Радикулит чаще поражаются корешки поясничного и крестцового отделов позвоночника (LVI-V — ST), реже шейного и значительно реже грудного. Исходя из локализации поражения различают пояснично-крестцовый и шейно-грудной Радикулит
Основной причиной Радикулит являются дистрофические изменения в межпозвоночных дисках — остеохондроз (смотри полный свод знаний). В механизме возникновения Радикулит, обусловленного остеохондрозом, большое значение имеют различные экзогенные (травматизация, переохлаждение, инфекции, интоксикации) и эндогенные факторы (обменные нарушения, функциональная недостаточность нервно-мышечного и костно-связочного аппаратов, гемодинамические расстройства в области позвоночника).
Биохимический изменения в межпозвоночном диске нарушают его макромолекулярную архитектонику и биомеханические свойства. В последующем присоединяется аутосенсибилизация продуктами распада, некробиотические изменения сменяются пролиферативными, в процесс вовлекаются окружающие ткани и нервно-сосудистые образования, что приводит к развитию остеохондроза позвоночника с последующим выпячиванием и выпадением межпозвонкового диска, сдавлением, раздражением и дистрофией корешка спинномозгового нерва. Врождённые дефекты развития позвоночника (люмбализация, сакрализация, незаращение дужек и другие) под влиянием травмы и других факторов также могут способствовать развитию дистрофического процесса в межпозвоночных дисках и возникновению Радикулит Инфекционно-токсические агенты, как и охлаждение, в основном играют роль провоцирующего фактора.
Различные клинические, проявления Радикулит, как правило, связаны со сложностью взаимоотношений между межпозвонковым диском и корешком спинномозгового нерва (вегетативно-сосудистые, реактивно-воспалительные, застойные и другие факторы) и зависят обычно не от выраженности изменения дисков, а от степени вовлечения в процесс тех или иных нервно-сосудистых образований в позвоночном канале.
Воспалительное поражение корешков чаще связано патогенетически с вовлечением в процесс оболочек головного и спинного мозга; при этом речь идёт не о радикулите, а о менингорадикулите. Менингорадикулит — сравнительно редкое заболевание, при нем чаще поражаются корешки поясничных и верхних крестцовых спинномозговых нервов. Основной причиной поражения корешков и мягких оболочек спинного мозга являются преимущественно инфекции: грипп, туберкулёз, бруцеллёз, тифы, сифилис, цереброспинальный менингит, инфекционные заболевания лёгких, радикулярные формы эпидемического энцефалита и хронический генерализованный спинальный лептоменингит. Кроме инфекций, причиной поражения внутриоболочечной части корешков могут быть повреждения позвоночника, грыжи межпозвонковых дисков с явленршми эпидурита (смотри полный свод знаний: Пахименингит), оболочечные опухоли, ограниченные подпаутинные кровоизлияния.
Пояснично-крестцовый радикулит — наиболее распространённое заболевание периферической нервной системы. Пояснично-крестцовый радикулит дискогенного, а также спондилогенного происхождения среди всех заболеваний периферической нервной системы составляет от 67 до 95%. Чаще болеют лица в возрасте 30—50 лет, в других возрастных группах пояснично-крестцовый Радикулит встречается значительно реже. Заболевание наблюдается преимущественно у лиц, испытывающих во время работы избыточные статико-динамические нагрузки или их резкое ограничение (гипокинезия), а также у работающих в неблагоприятных метеорологических и температурных условиях.
Пояснично-крестцовый Радикулит обычно бывает односторонним, заболевание почти всегда носит рецидивирующий характер.
Вопросы и недоумения пациентов
Мне иногда говорят: «Вот вы говорите, грыжа — это основная проблема. А у меня никаких грыж на МРТ нет, но часто бывают проблемы с седалищным нервом. Только понервничаю или подниму что-то тяжелое, и те же симптомы: боль по задней поверхности, ни сесть, ни встать».
Строение тела у этого конкретного человека таково, что небольшой спазм мышц оказывает очень сильное давление на нерв. Такое тоже бывает
Таким пациентам надо обратить внимание на эмоции и учиться спокойствию, потому что стресс вызывает гипертонус
Другие говорят, что можно справиться одними противовоспалительными лекарствами. Один раз пациентка, которая пришла на прием, поделилась своим недоумением: «Вот вы говорите, что лекарства не помогают. А я сходила к врачу несколько лет назад, он мне назначил противовоспалительные препараты, и проблема ушла на 2 года».
Потом снова случилось защемление, женщина снова пошла к врачу, и опять помогло. Правда, в этот раз на год. Потом помогло на полгода, потом на месяц.
Женщина удивлялась, правда, что лекарства помогают всё хуже и пеняла на то, что они, наверное, поддельные. Но дело тут вовсе не в лекарствах.
Мы убираем лекарствами воспаление и гипертонус, человеку становится легче. Но грыжа постепенно растет, растет, она никуда не девается, и люфт уменьшается и уменьшается. В следующий раз убрать защемление лекарствами будет труднее, потом еще труднее. Так сказать, пространства для маневров становится все меньше: грыжа-то увеличивается!
Вот, собственно, и весь феномен, при котором «лекарства помогают». Еще раз оговорюсь, что мы сейчас говорим именно о хронических патологиях позвоночника. При острых состояниях лекарства бывают необходимы.
Почему болит спина?
Это может быть связано с заболеваниями внутренних органов, травмой позвоночника (в т. ч. переломом), неврологические боли обычно указывают на остеохондроз, а иногда это симптом патологии ЖКТ, камней в почках и др.
Кроме того, спина в некоторой степени предрасположена к травмированию и боли. Позвоночник осуществляет как минимум 4 функции: опорную, защитную, амортизационную и двигательную. Поэтому если появилась боль, это может быть следствием плохой осанки, сильной единовременной нагрузки, резкого движения или поворота.
Что делать при боли в спине?
Обратиться к врачу, пройти обследование. На основании диагностики станет ясно, как вылечить боль в спине, в зависимости от ее первопричины.
Что значит тест Ласега в неврологии
Признак Лассега выявляется при натяжении седалищного нерва или его ответвлений. Боль, которая возникает при подъеме ноги из положения лежа, аналогична спонтанной боли. То есть болезненность ощущается в той же области, что и поврежденные участки нервного волокна.
Известно, что спинномозговые нервы свободно проскальзывают сквозь межпозвоночные отверстия. Когда поднимается нога, они выходят из этих отверстий, удлиняясь до 12 мм рядом с 5-м поясничным корешком. Таким образом, признак натяжения Ласега зависит от положения ног и интерпретируется по-разному:
- в положении лежа на спине с вытянутыми прямыми ногами седалищные нервы, а также их ответвления, полностью расслаблены;
- при подъеме ноги с согнутым коленом натяжения седалищного нерва не происходит;
- при подъеме прямой ноги, когда колено разогнуто, седалищные нервные окончания натягиваются тем сильнее, чем меньше угол в тазобедренном суставе. Спинномозговые нервы в этом случае должны иметь большую длину и у здорового человека растягиваться безболезненно.
В норме подъем ноги до прямого угла не вызывает дискомфорта. Исключение составляют люди со сниженной эластичностью мышц бедра и пожилые – они могут ощущать боль вдоль задней поверхности ноги при натяжении нерва. Это ложноположительный синдром Ласега.
При компрессии нерва на фоне остеохондроза или межпозвоночной грыжи любое его растяжение будет вызывать боль, когда нога идет вверх. Это и есть положительный симптом натяжения Ласега.
Он становится заметным при подъеме ноги до 60°, по факту – до 59°. При достижении угла 60° симптом Лагеса не считается достоверным, поскольку седалищный нерв максимально натягивается при сгибании нижней конечности под 60°.
Внимание! Боль может возникать при подъеме ноги даже на 10°. По величине угла Ласега можно судить о причине поражения седалищного нерва.
Причины
Трапециевидная мышца выполняет множество функций и сильно нагружается. Чрезмерные нагрузки на нее – основной фактор риска возникновения патологических узлов.
Триггерная точка под лопаткой может долго не заявлять о себе и пребывать в неактивном – латентном – состоянии. Однако при влиянии негативных обстоятельств она из латентной быстро трансформируется в активную и реагирует болью на раздражение.
- неудобное положение, в котором приходится подолгу сидеть или стоять;
- резкие, неловкие движения, вызванные нестандартной ситуацией (поскользнулся или споткнулся);
- голодание;
- переохлаждение;
- психоэмоциональные переживания.
Триггерные точки лопатки обязаны своим существованием не только физическим аспектам. Причины их появления в значительной степени связаны с эмоциональным настроем. Трапеция первой напрягается под действием эмоций.
Это объясняет, почему у пациентов, живущих в постоянном стрессе или испытавших сильное потрясение, мышцы верхней части спины зажаты и спазмированы.
Этиология и патогенез
Основной причиной развития радикулита и радикулоневрита является остеохондроз (см.) позвоночника, который в последние годы значительно помолодел (случаи заболевания регистрируются уже в детском возрасте). Каждый второй человек в течение жизни ощущает клинические проявления остеохондроза позвоночника. К радикулиту чаще всего приводят смещение дисков и развитие межпозвонковой грыжи за счет дистрофических изменений, происходящих в позвоночном столбе. К таким же явлениям могут привести врожденные изменения и травматические повреждения. Радикулит и радикулоневрит могут развиваться и при опухолевых поражениях спинного мозга или при расположении опухоли рядом с позвоночником, когда она захватывает корешки спинного мозга. Воспалительно-дистрофические изменения позвоночника возможны и при других заболеваниях внутренних органов, гинекологических заболеваниях. При инфекционных заболеваниях, кроме радикулярного синдрома, часто развиваются радикуломенингиты. Провоцирующими факторами к развитию поражений корешков спинного мозга служат: длительная нагрузка на позвоночный столб, подъем тяжестей, неправильное положение тела, переохлаждение.
При радикулите за счет дистрофических изменений межпозвоночного столба происходят: сужение межпозвоночной щели и сдавливание спинномозгового корешка в межпозвоночном отверстии с последующими корешковыми симптомами. Сдавливание корешков приводит к различным нервно-мышечным нарушениям с вегетососудистыми расстройствами, изменениями в сухожилиях и связках.



























